O câncer de pele do tipo não melanoma é a neoplasia de maior incidência no Brasil. De acordo com o Instituto Nacional do Câncer (INCA), a estimativa de novos casos no Brasil é de 165.580 pessoas acometidas, sendo 85.170 homens e 80.140 mulheres (2018). Já em número de mortes, há 1.958 casos, sendo 1.137 homens e 821 mulheres (2015).
No caso do melanoma, ele possui alta letalidade, com estimativa de novos casos no Brasil na ordem de 6.260, sendo 2.920 homens e 3.340 mulheres (2018). Em termos de número de mortes, o País tem 1.794 casos, sendo 1.012 homens e 782 mulheres (2015).
No entanto, esse cenário tem mudado com as novas classes de medicamentos, a imunoterapia e a terapia alvo, aumentando a sobrevida e melhorado a qualidade de vida dos pacientes, com menos toxicidade.
Assim, durante a dispensação de medicamentos, o farmacêutico deverá orientar os pacientes quanto ao seu uso, possíveis efeitos e complicações. Para isso, o farmacêutico oncológico deverá conhecer os protocolos, dosagens e indicações, para proceder à manipulação de forma segura, assim como realizar o cuidado farmacêutico.
A farmacêutica e professora do ICTQ – Instituto de Pesquisa e Pós-Graduação para o Mercado Farmacêutico, dra. Danielle Lima, menciona que, de acordo com dados do INCA, no mundo, o câncer de pele (melanoma e não melanoma) se tornou o mais comum. “Entretanto, quando dividimos os dois tipos histológicos, tem-se que o câncer de pele do tipo não melanoma é o que mais contribui para essa alta incidência, porém com baixa mortalidade, diferentemente dos dados do melanoma, que apresenta baixa incidência e alta letalidade”, comenta.
Considerando esses dados, uma atenção diferente deve ser dada ao melanoma, e dados epidemiológicos sugerem que este tipo de câncer de pele está extremamente relacionado com a raça da população, corroborando com os dados do INCA que mostra maior incidência no Sul no País, onde se pode observar maior quantidade de pessoas de cor branca.
Outros grupos de riscos compõem pessoas de olhos claros, albinos, com histórico familiar da doença, imunossuprimidos (transplantados ou HIV positivo), que têm exposição excessiva ao sol e indivíduos em contato regular com arsênio.
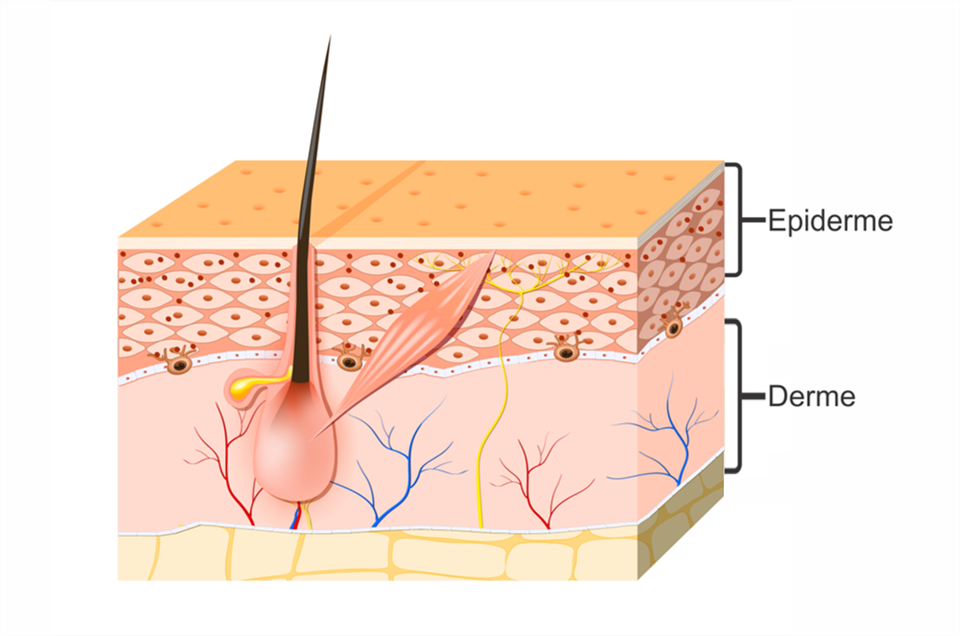
Pele
A pele, ou tegumento, é um órgão composto por um agregado de tecidos que funcionam em conjunto, e é composta por duas camadas. Apesar da estreita relação funcional, a hipoderme não é considerada parte do sistema tegumentar. É uma tela subcutânea, compostas por células adiposas.
Epiderme
Avascular, a epiderme é formada por epitélio estratificado, disposto em camadas que se ligam firmemente, constituída por células mortas, exceto as camadas mais profundas. A epiderme é formada pelas seguintes camadas:
- Basal ou Germinativa que fica em contato direto com a derme e possui quatro diferentes espécies de células (queratinócitos, melanócitos, células táteis e células de Langerhans);
- Espinhosa, que se localiza logo acima da basal e é composta por queratinócitos;
- Granulosa é composta por células achatadas que possuem grânulos contendo queratomalina e grânulos lamelares, que impermeabilizam as células, prevenindo a perda de água;
- Córnea, que apresenta em torno de trinta estratos de células achatadas e mortas, semelhantes às escamas. A queratinização é um processo que transforma os queratinócitos em células córneas. Este processo é importante para a função protetora da pele.
Derme
Espessa e vascularizada, a derme é constituída, principalmente, de tecido conjuntivo, como o colágeno e as fibras elásticas, conferindo resistência e elasticidade. “Rica em inervações, ela atua na manutenção e regulação da temperatura corporal e pressão sanguínea. Subdivide-se em duas camadas: papilar, que é a mais profunda; e reticular, composta por fibras”, diz Danielle.
A cor da pele é resultado da presença de pigmentos, como hemoglobina, carotenoides e, principalmente, a melanina, produzida pelos melanócitos. A principal função da melanina é proteger o DNA da ação danosa dos raios ultravioletas. Existem dois tipos de melanina: a construtiva (determinada pelos genes, independente da exposição) e a facultativa (produzida após exposição dos raios UV).
Diagnóstico
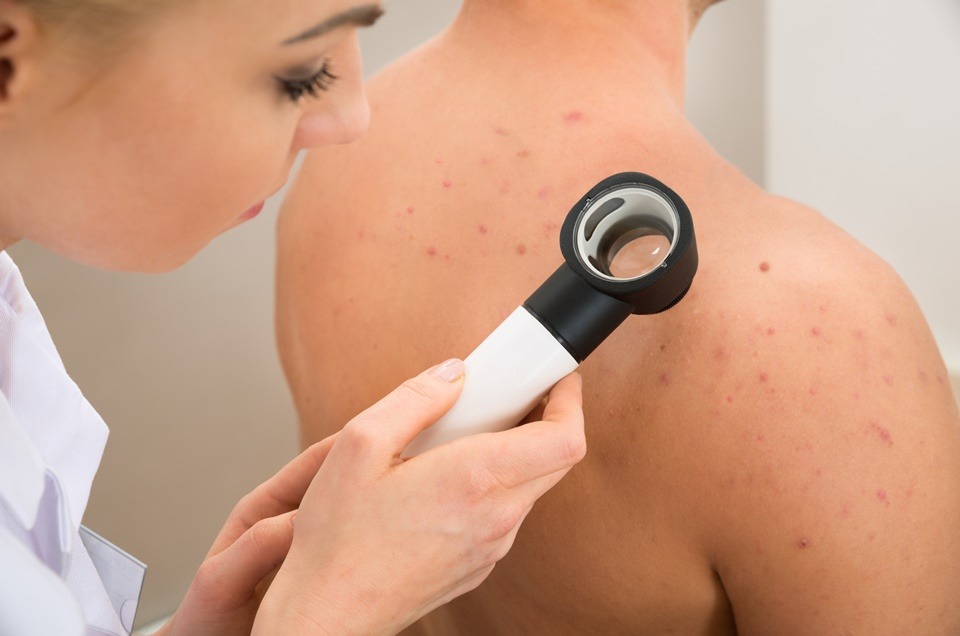
O diagnóstico é realizado por meio do exame físico, normalmente feito pelo médico dermatologista, com o auxílio de um equipamento chamado dermatoscópio. Danielle explica que é preciso o farmacêutico ficar atento em seu consultório às seguintes características e, se necessário, encaminhar ao dermatologista para que seja feito o diagnóstico:
- nódulos de coloração rósea, avermelhada ou escura, de crescimento lento e progressivo;
- prurido, sangramento e mudança na característica;
- ferida que não cicatriza espontaneamente com quatro semanas;
- mancha de nascimento que muda de característica.
Além disso, o farmacêutico também deve encaminhar ao dermatologista, caso a mancha tenha uma ou mais das características abaixo:
– Assimetria (dividindo a pinta ao meio, uma metade não se sobrepõe a outras);
– Bordas irregulares (bordas recortadas ou com fraca definição);
– Cor variada (a pinta tem duas ou mais cores);
– Diâmetro maior que 6 mm (diâmetro de fundo de um lápis).
Identificada a lesão suspeita, o médico faz uma biópsia, normalmente do tipo incisional (retirada parcial da lesão) com objetivo de diagnóstico.
Lesões cancerizáveis de pele
Danielle explica que são lesões não malignas, e que se não tratadas podem se tornar câncer de pele. São elas:
- Queratose actínica é uma lesão ásperas, avermelhada ou cor da pele, provocada pela exposição aos raios UV. Acomete, normalmente, pessoas de meia idade e de pele clara nas áreas de rosto, orelha, dorso da mão, braços e cabeças de homens calvos.
- Leocoplasia oral é uma mancha ou placa branca que acomete a mucosa oral ou língua. Provocada por traumas mecânicos, como próteses dentárias; ou traumas químicos, como o fumo. Sua transformação maligna é rara, mas pode acontecer e, por isso, deve ser biopsiada, acompanhada e tratada.
Esse tipo de lesão normalmente é de tratamento cirúrgico, não necessitando de terapia medicamentosa.
Câncer de pele não melanoma
“É o câncer mais frequente no Brasil, correspondendo a 30% de todos os tumores malignos no País, e sendo responsável por 95% dos casos de cânceres de pele”, comenta Danielle. Tem menor taxa de mortalidade, quando comparada com o melanoma, porém tem prognóstico ruim quando:
- tumor primário > 2 mm;
- invade derme profunda ou hipoderme;
- invade perineural;
- inicia em orelha ou lábio;
- contém células tumorais indiferenciadas ou pouco diferenciadas.
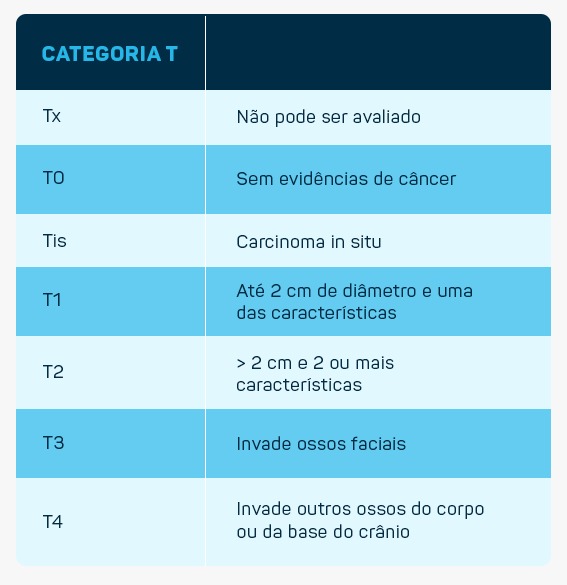
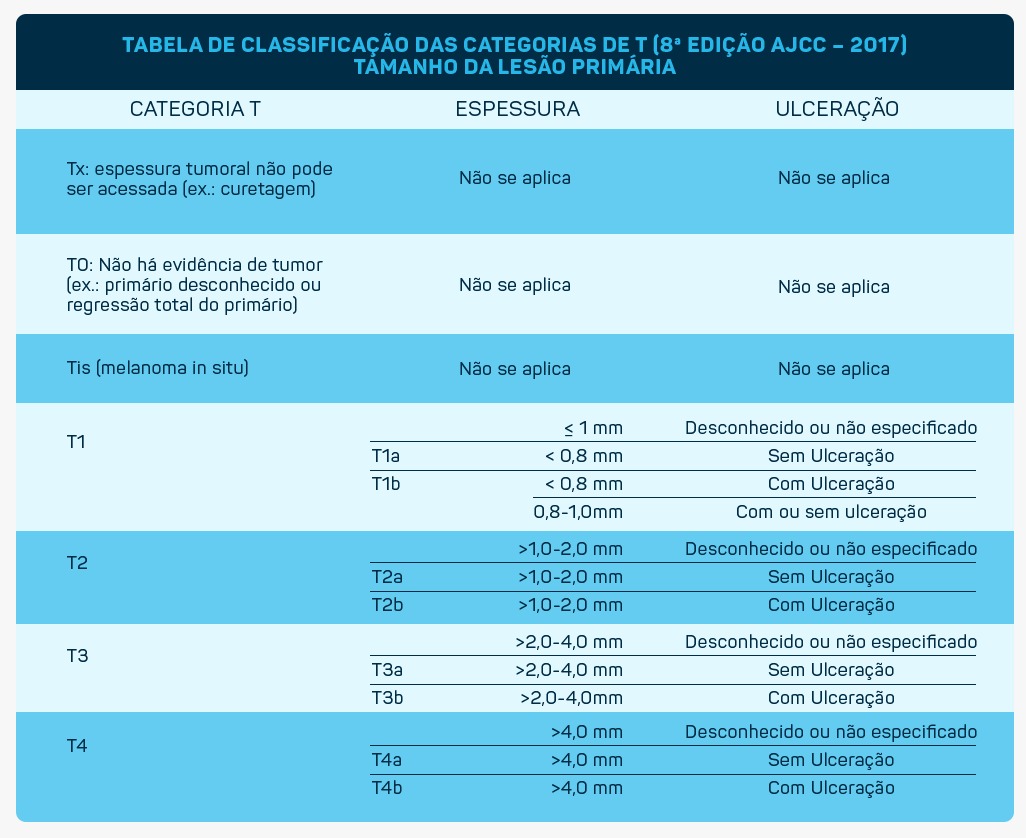
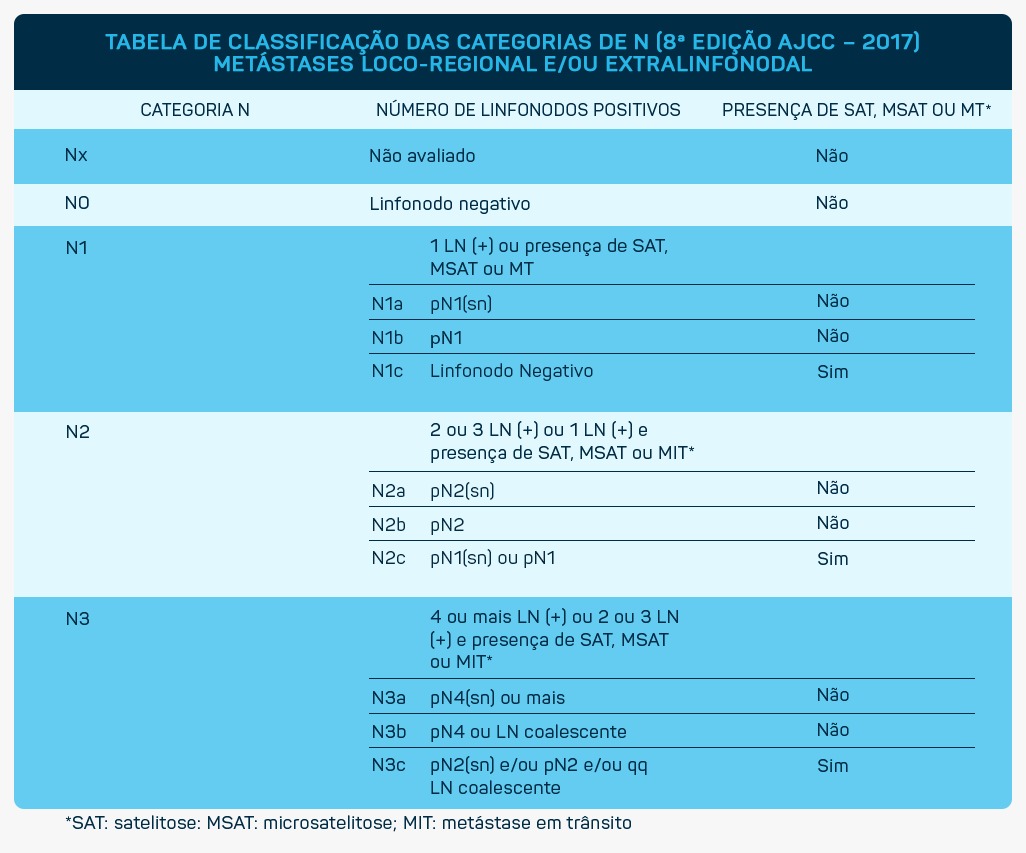
Assim como outras neoplasias sólidas, o estadiamento, conforme classificação TNM e irá determinar o tipo de tratamento que será utilizado:
- Carcinoma Basocelular, que corresponde a 70% dos casos de câncer de pele não melanoma e tem a característica de destruir a epiderme, ocupando a derme como blocos arredondados, formado por células basais. “É localmente invasivo, podendo atingir cartilagens e ossos e normalmente acomete cabeça e pescoço (80%) com índice de cura de 95%. Geralmente se apresenta na forma protuberante de cor rósea brilhante, avermelhada, branco perolado ou transparente, que pode descascar, coçar e sangrar”, alerta a professora. O câncer de pele não melanoma do tipo basocelular pode ainda ser classificado como:
- nódulo-ulcerativa é o mais comum. Possui aspecto perolado que posteriormente se ulcera, podendo atingir tecidos adjacentes;
- pigmentado, se assemelha ao nódulo-ulcerativa, porém com menor taxa de margem comprometida;
- esclerodermiforme possui pior prognóstico, infiltrante, com limites mal definidos e com grande probabilidade de recidiva;
- superficiais são placas eritematodescamativas, pouco infiltradas e de crescimento lento;
- fibroepitelioma se inicia como pápula ou placa eritematosa, que pode se tornar penduculada. Normalmente ocorre na região lombossacral ou pubiana;
- metatípico ou basoescamoso, que possui características intermediárias, não bem definidas.
- Carcinoma Espinocelular ocorre nas células escamosas em áreas expostas ao sol (cabeça, pescoço e membros superiores). Normalmente, acomete homens acima de 40 anos e está fortemente relacionado também, além da exposição solar, à infecção por HPV cutâneo e tabagismo. Possui maior potencial para disseminação local e metástase (para linfonodos regionais em 0,5% a 6% dos casos após dois a três anos depois da lesão primária).
São lesões descamativas, irregulares e verrucosas, podendo se tornar ulceradas e geralmente precedidas de queratone actínica. Subdividem-se em:
- Doença de Bowen - é carcinoma in situ, intradérmico. Caracterizado como placa eritematosa circular bem definida com escamas aderentes e discreta infiltração.
- Eritroplasia de Queyrat - é localizado em mucosas, in situ, como uma placa bem definida, vermelho brilhante, amarelada, finamente granulosa e levemente infiltrada de aspecto aveludado.
- Carcinoma Verrucoso - tem baixa malignidade, crescimento lento, verrucosos e invande em profundidade os tecidos adjacentes, podendo ser confundido com verruga vulgar e tem relação com tabaco e HPV.
“O tratamento tem por objetivo remover completamente o tumor, geralmente por meio de procedimento cirúrgico, mas também pode ser feito tratamento medicamentoso tópico com fluorouracil 5% creme ou imiquimode creme”, ressalta Danielle.
O primeiro é um antagonista pirimidínico, devendo ser aplicado duas vezes ao dia durante 3 a 12 semanas, a critério médico, numa área de aplicação inferior a 500 cm2 e com oclusão. O segundo é um imunomodulador que promove o aumento de interferon alfa e citocina, com aplicação cinco vezes na semana, durante 6 semanas.
Durante a dispensação desses medicamentos, o farmacêutico deverá alertar sobre a possibilidade de alteração da cor da pele, indicar a não exposição ao sol e o não compartilhamento com outras pessoas, pois se trata de um quimioterápico.
O farmacêutico deve também orientar sempre sobre a lavagem das mãos, após a aplicação, e o uso de protetor solar. Pode ainda ocorrer: sensação de queimação, eritema, dermatite, formação de vesículas e erosão.
Caso esses medicamentos não sejam eficazes, existem terapias sistêmicas, porém são pouquíssimas utilizadas para não melanoma. O farmacêutico oncológico, entretanto, deverá conhecer esses protocolos, dosagens e indicação, para proceder à manipulação de forma segura, assim como realizar o cuidado farmacêutico, caso haja alguma prescrição médica.
- Cisplatina 75mg/m2 com doxorrubicina 50mg/m2 a cada 21 dias, por até 4 ciclos.
- Cisplatina 100mg/m2 D1 com fluorouracil 1000mg/m2/dia por 96 horas, a cada 21 dias, por 2 a 6 ciclos.
- Cetuximabe 400mg/m2 na primeira semana, seguido de manutenção de 250mg/m2, semanalmente.
Câncer de pele melanoma
É o câncer de pele menos frequente que o não melanoma, porém ocorre com maior gravidade e alta letalidade. Geralmente, tem coloração mais escura, preta ou marrom, e muda visivelmente de cor, tamanho ou forma com o passar dos anos. Possui alto potencial para metástase e os principais órgãos acometidos são o pulmão, fígado, ossos e cérebro.
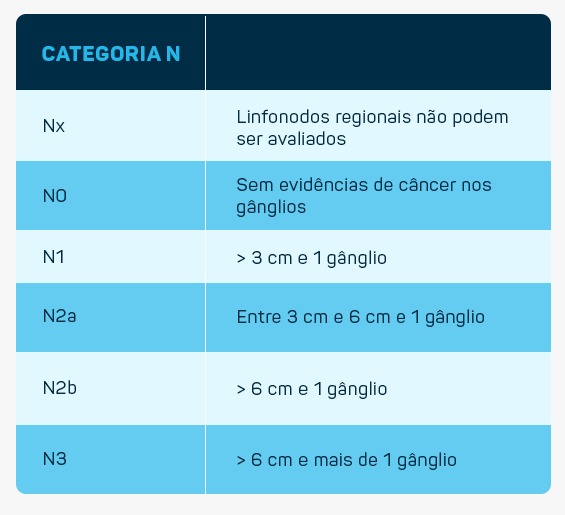
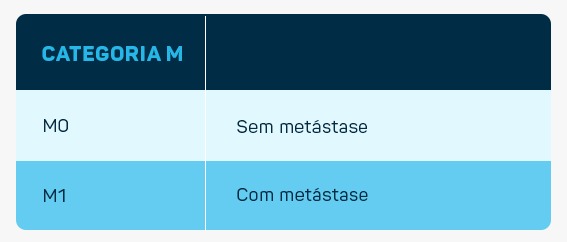
Classificação TNM:
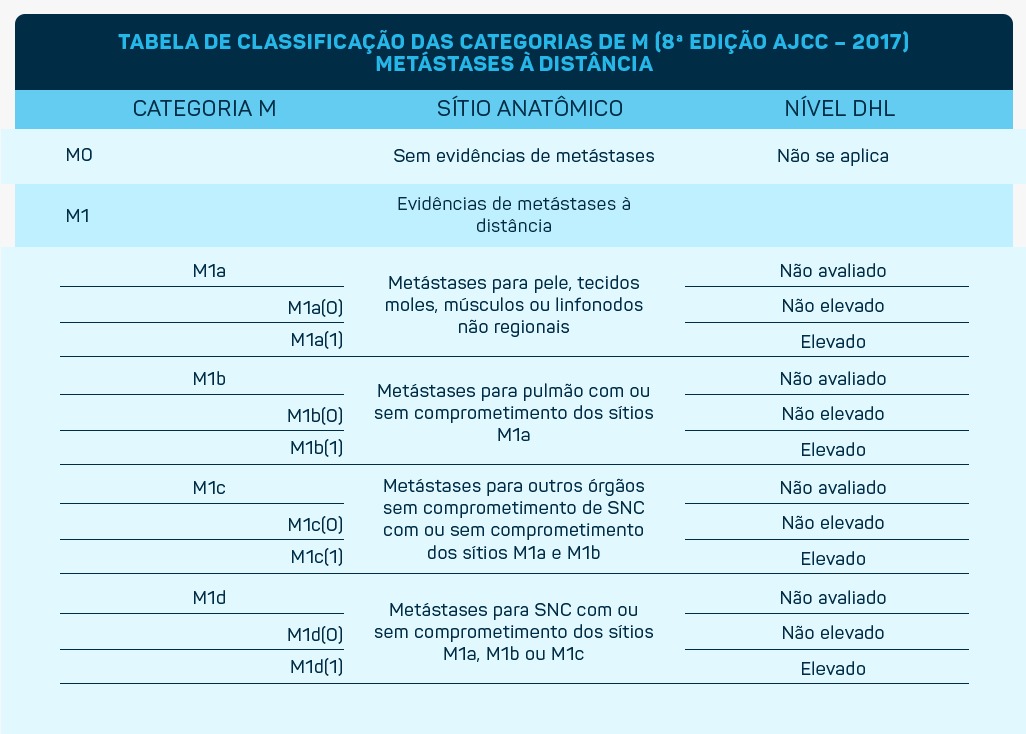
As características que devem ser observadas na biópsia para caracterizar a lesão são:
- Breslow, que se refere à espessura da lesão. Lesões com Breslow < 1mm tem melhor prognóstico;
- Ulceração - característica de pior prognóstico;
- Índice mitótico, quanto menos células em divisão celular, melhor o prognóstico.
“Além da classificação TNM, essas características descritas no laudo da biópsia irão definir o prognóstico do doente e o tipo de tratamento que será aplicado. Quase 100% dos pacientes com diagnóstico de melanoma passarão por uma ampliação cirúrgica para aumentar a margem e realizar a pesquisa de linfonodo sentinela, para poder concluir a caracterização TNM, e, consequente, o tratamento medicamentoso, se necessário”, fala Danielle. Em estágios iniciais, identificados logo no início, apenas esse processo de ampliação de margem já é suficiente, sem necessidade de terapia adicional.
Em casos de doenças metastáticas ou irressecáveis, as terapias de primeira escolha são as imunoterapias Anti-PD1 ou terapias alvo com inibidores de BRAF V600. Em caso de progressão de doença, pode ser utilizado imunoterapia se o paciente fez inibidor de BRAF V600, ou inibidor de BRAF V600 se o paciente fez imunoterapia ou quimioterapia ou altas doses de interferon.
O farmacêutico oncológico deverá ter conhecimento de todas essas terapias para melhor acompanhamento e orientação do paciente. Após a decisão médica de qual será a escolha terapêutica, de acordo com a classificação, o paciente deverá passar com uma consulta com o farmacêutico oncológico para que ele passe as orientações sobre terapias adjuvantes, reações adversas mais comuns do tratamento proposto e conhecimento de outras terapias (medicamentosas e alternativas, como fitoterapia) que o paciente faça, assim como alergias medicamentosas.
“É preciso lembrar, mais uma vez, de que o farmacêutico oncológico só poderá manipular os medicamentos após checar na prescrição: identificação completa e correta do paciente, data, peso, altura, idade, sexo, superfície corporal, resultados laboratoriais, estadiamento, protocolo medicamentoso, posologia, via de administração, interação medicamentosa, plano terapêutico e prescritor”, afirma Danielle.
Interferon
Terapia muito utilizada no passado, e cada vez mais em desuso, o interferon é composto de proteínas naturais modificadoras de resposta imunológica, com efeito citostático e reversível, inibindo os fatores de crescimento. Pode ser feita em altas doses (alta toxicidade e monitoramento intensivo em unidade de terapia intensiva) e baixa ou média doses (não recomendado pelo NCCN).
1 - Altas doses: Mês 1- indução com 20MUI/m2/dia IV durante 5 dias. Mês 2 - manutenção com 10MUI/m2/dia IV, 3 vezes na semana;
2 - Média dose: 5-10MUI/dia IV 3 a 5 vezes na semana;
3 - Baixa dose: 3MUI/dia IV 3 vezes semana.
“O Interferon peguilhado apresenta melhor relação risco-benefício, quando comparado ao interferon convencional. Pacientes também precisam ser monitorados, porém com menor frequência e gravidade de reações adversas medicamentosas. É recomendado para estádio III, ressecção completa e linfonodo sentinela positivo”, lembra Danielle.
Possui tratamento longo, com indução de 6 mcg/kg 1 vez SC semana, durante 8 semanas. Manutenção de 3 mcg/kg SC 1 vez na semana, durante 5 anos.
Quimioterapia
- Dacarbazina é um agente alquilante que se liga irreversivelmente ao grupo sulfidrila, impedindo a síntese de DNA e RNA, e tem a capacidade de atravessar a barreira hemato-encefálica. Por este motivo, pode ser utilizado para os casos de metástase cerebral. Existem diversos regimes de tratamento envolvendo este medicamento, em diferentes doses e periodicidades.
- Temozolamida é um pró-fármaco que sofre alteração rapidamente em pH fisiológico para MTIC e alquila a posição 06 e N7 da guanina. Deve ser administrado a noite para diminuir náusea ou 1 hora antes da refeição com bastante água. Posologia: 200mg/m2/dia VO D1-D5, a cada 28 dias.
- Fotemustina também é um agente alquilante com a capacidade de atravessar barreira hemato-encefálica e, portanto, com indicação de melanoma com metástase cerebral. Posologia: indução com 100mg/m2 IV 60min no D1, D8 e D15, com intervalo de 5 semanas. A manutenção é com 100mg/m2 IV 60min no D1, a cada 3 semanas.
- Talidomida é inibidor da angiogênese e bloqueador do fator de necrose tumoral. Medicamento associado aos casos de malformações em bebês se usado durante gestação. Pode ser utilizado em conjunto com Temozolamida para tratamento de melanoma. Temozolamida 75mg/m2/dia VO e Talidomida 200mg/dia VO, durante 6 semanas. Porém, essa associação parece não demostrar muito resultado.
Em caso de refratariedade a esses medicamentos, há a segunda linha de quimioterapia: Paclitaxel (taxano) 100mg/m2 em 60min Carboplatina (platina) AUC2 em 60min D1, D8 e D15, a cada 28 dias.
Imunoterapia
A imunoterapia é uma novidade com primeiras aprovações para melanoma e com resultados animadores. Promove a ativação do sistema imunológico do paciente para que ele seja capaz de combater o câncer, diferentemente do que acontece com a quimioterapia. “As reações adversas à terapia não serão as habitualmente conhecidas da quimioterapia. Nessa classe de medicamento, o sistema imune do paciente estará bastante ativado, provocando o aparecimento de doenças autoimunes e processos inflamatórios, conhecidos por eventos imunorrelacionados: colite, pancreatite, vitiligo, hipotireoidismo, hipofisite, pneumonite e nefrite”, destaca a professora.
O farmacêutico oncológico deverá estar bem atento e acompanhar o paciente antes de cada sessão da terapia, para identificar de forma precoce e manejar, seguindo as recomendações da Diretrizes Brasileiras de Manejo de Toxicidades Imunorrelacionadas Associadas ao Uso de Bloqueadores de Correceptores Imunes, sem necessidade de interromper o tratamento.
- Ipilimumabe foi o primeiro imunoterápico aprovado para melanoma. É um inibidor de check-point anti-CTLA-4. O receptor CTLA-4, quando ativado, modula negativamente a célula T, impedindo-a de agir contra o tumor. Quando o medicamento é administrado, ele se liga ao receptor, impedindo a ligação da célula tumoral e, consequentemente, a célula T passa a reconhecer como corpo estranho. A dose aprovada no Brasil é de 3mg/kg 60min IV, a cada três semanas nas primeiras 4 doses na indução e, posteriormente, a cada 12 semanas, por 3 anos ou recorrência da doença ou toxicidade limitante.
- Pembrolizumabe é um inibidor de check-point anti-PD1. O receptor PD1, quando ativado, modula negativamente a célula T, impedindo-a de agir contra o tumor, igualmente como ocorre com os inibidores de anti-CTLA-4. Posologia de 2mg/kg IV 30 minutos a cada 3 semanas. Em algumas situações pode-se utilizar simultaneamente o Ipilimumabe e Pembrolizumabe. Porém as reações imunorrelacionadas serão bem mais frequentes e com maior grau de toxicidade. Por isso, exige-se um monitoramento intenso.
- Nivolumabe é um inibidor anti-PDL1. Dessa vez, diferentemente do que acontece com o Pembrolizumabe, este medicamento se ligará ao PDL1 presente na célula tumoral, impedindo sua ligação e ativação da via PD1 do linfócito T. Posologia de 3mg/kg, a cada 15 dias IV em 60min.
Inibidores de BRAF
São indicados para aqueles pacientes com mutação no V600E do BRAF, uma das vias de RAS, responsável pelo hiperestimulação da proliferação celular tumoral. Apresenta resposta mais rápida, quando comparada à imunoterapia e quimioterapia. Esta classe de medicamento pode promover radiossensibilização, o que favorece o uso da radioterapia. São medicamentos administrados por via oral, e que exigem uma atuação do farmacêutico oncológico intensiva, orientando o paciente sobre sua responsabilidade e importância na adesão à terapia e consequente efeito terapêutico, assim como no acompanhamento das reações adversas, para manejar e evitar interrupção do tratamento.
“São medicamentos geralmente fornecidos pelas operadoras de saúde por meio de clínicas de oncologia ou entrega em casa pelos correios, dificultando o acesso do paciente ao profissional farmacêutico, sendo este um ponto de preocupação”, destaca Danielle.
- Vemurafenibe, na posologia de 960mg VO, 12/12h, até progressão ou toxicidade inaceitável. Este medicamento é capaz de favorecer o surgimento de carcinoma espinocelular. Pacientes apresentam fotofobia e fotossensibilidade. Pode ser administrado em monoterapia ou em combinação com Cobimetinibe.
- Dabrafenibe pode ser administrado em monoterapia ou em combinação com Trametinibe. Posologia de 150mg, 12/12h VO, em jejum. Também pode promover fotofobia e dores oculares.
Devido à possibilidade de a célula cancerígena promover mecanismo de resistência, os inibidores de BRAF podem ser administrados em esquema com inibidores de MEK.
Inibidores de MEK
O duplo bloqueio (BRAF+MEK) demostrou maior eficácia que o inibidor de BRAF isolado em pacientes não tratados previamente. Assim como menos índice de alopecia e hiperproliferação cutânea. O MEK é uma enzima da via da MAP quinase logo abaixo, na cascata, do BRAF.
Também são medicamentos de uso oral e como é utilizado em associação com os inibidores de BRAF, são esquemas complexos e que podem causar dificuldade de entendimento dos esquemas posológicos. Por conta disso, é importante o farmacêutico oncológico fornecer material educativo, como tabela posológica, para orientar e evitar erros de medicação.
- Cobimetinibe utilizado em combinação com Vemurafenibe. Posologia de 60 mg/dia D1–D22, a cada 28 dias.
- Trametinibe administrado juntamente com Dabrafenibe. Posologia de 2mg/dia em jejum.